Exclusivo para profesionales sanitarios. Los algoritmos de la Sociedad Española de Urgencias de Pediatría son para uso exclusivo de profesionales sanitarios. Accediendo, visualizando y/o descargando los algoritmos desde www.seup.org confirma su condición de profesional sanitario.
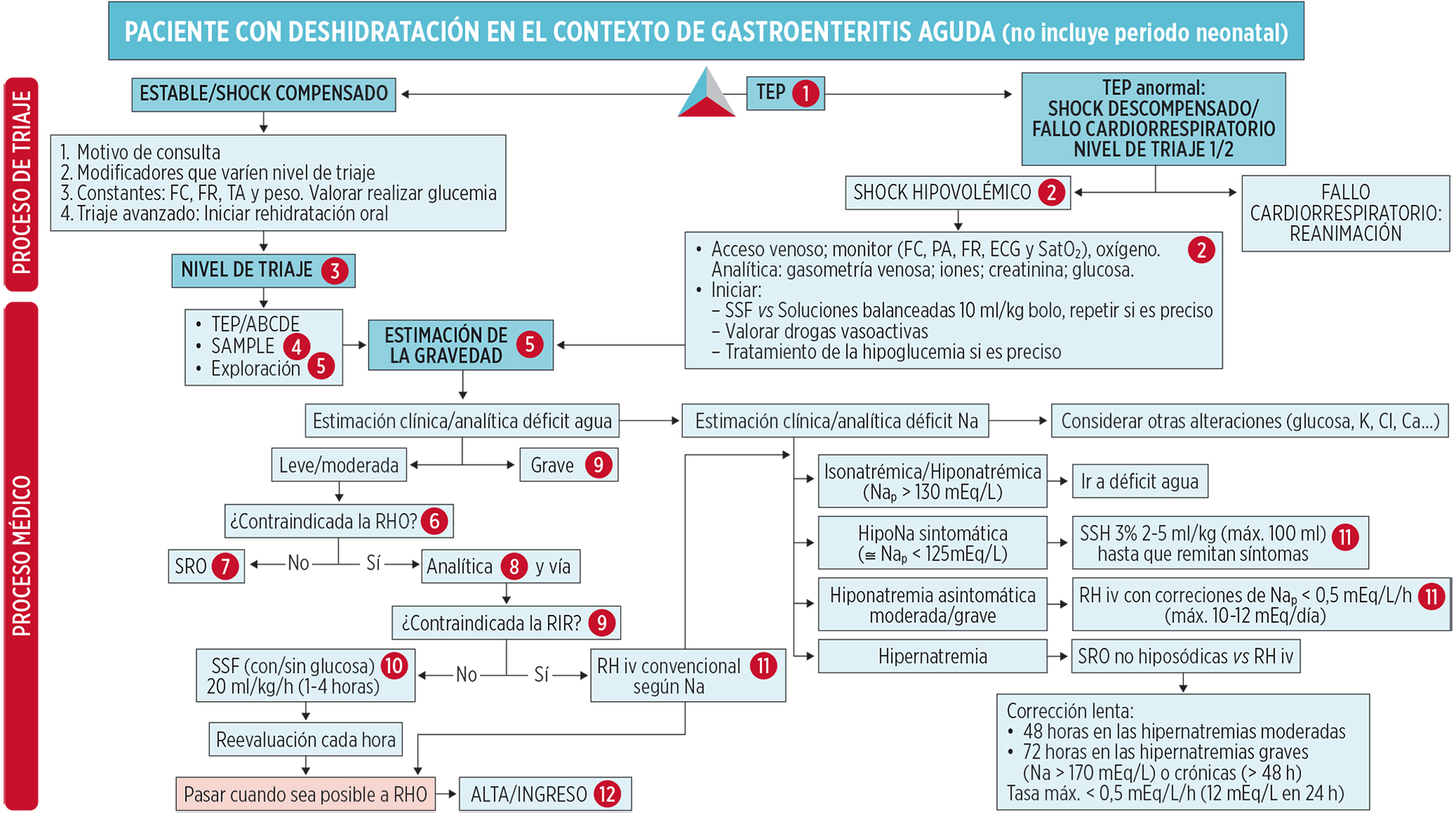
(1) TEP. Triángulo de evaluación pediátrica
Se compone de tres lados: la apariencia, el trabajo respiratorio y la circulación cutánea. El TEP nos proporciona una estimación del estado fisiológico y las necesidades urgentes del paciente.
En la práctica clínica, en el contexto de deshidratación, la mayor parte de los pacientes presentarán un TEP estable.
El primer parámetro en alterarse será el circulatorio (shock compensado). Este lado del triángulo evalúa la función cardiaca y la correcta perfusión de los órganos. Los principales indicadores a valorar son:
• Palidez: un signo muy precoz de mala perfusión.
• Cutis reticular: causada por la vasoconstricción de los capilares cutáneos.
• Cianosis.
Se debe tener en cuenta que la circulación también puede alterarse en el contexto de fiebre alta.
La afectación de la apariencia con irritabilidad, decaimiento, disminución del nivel de conciencia o coma indicarán hipoperfusión cerebral (considerar también la posibilidad de hipoglucemia). Hablaremos entonces de shock descompensado. La aparición de síntomas respiratorios como la cianosis en contexto de bradipnea nos hará pensar en el fallo cardiorrespiratorio. La taquipnea puede ser signo de acidosis metabólica aunque también aparece con fiebre alta.
(2) El shock descompensado y el fallo cardiorrespiratorio son urgencias vitales. La presencia de taquicardia o bradiacardia, pulsos periféricos rápidos, débiles o ausentes con hipotensión arterial, relleno capilar retrasado (> 3 segundos), frialdad distal, piel moteada u oligoanuria; disminución nivel conciencia; taquipnea, bradipnea o apnea; ojos y fontanela claramente hundidos; mucosas muy secas; pérdida turgencia de la piel son parte de los signos clínicos del shock hipovolémico.
Es fundamental el restablecimiento precoz de la volemia y el mantenimiento de una adecuada PA. El tratamiento es el del shock hipovolémico. En caso de fallo cardiorrespiratorio comenzar reanimación
(2) El shock descompensado y el fallo cardiorrespiratorio son urgencias vitales. La presencia de taquicardia o bradiacardia, pulsos periféricos rápidos, débiles o ausentes con hipotensión arterial, relleno capilar retrasado (> 3 segundos), frialdad distal, piel moteada u oligoanuria; disminución nivel conciencia; taquipnea, bradipnea o apnea; ojos y fontanela claramente hundidos; mucosas muy secas; pérdida turgencia de la piel son parte de los signos clínicos del shock hipovolémico.
Es fundamental el restablecimiento precoz de la volemia y el mantenimiento de una adecuada PA. El tratamiento es el del shock hipovolémico. En caso de fallo cardiorrespiratorio comenzar reanimación
(3) NIVEL DE TRIAJE:
En el triaje, además del TEP, se incluye:
• Motivo de consulta.
• Enfermedades previas. Se deberá hacer hincapié en metabolopatías y síndromes malabsortivos crónicos, así como en cualquier otra enfermedad grave del paciente que pueda alterar el nivel.
• Constantes:
– Siempre: peso del paciente.
– En caso de TEP alterado: TA, FC, FR y glucemia.
• Alergias.
Los niveles en un niño con deshidratación serían: • Nivel I. Fallo cardiorrespiratorio/shock descompensado con disminución clara del nivel de conciencia (coma, convulsión). Resucitación. Atención inmediata
• Nivel II. Signos clínicos de deshidratación severa, hipotensión arterial, taquicardia (en ausencia de fiebre o dolor) o bradiacardia y/o enfermedades previas importantes. Atención en 15 minutos.
• Nivel III. Deshidratación moderada con PA normal. Demora máxima 30 min.
• Nivel IV-V Estable. Deshidratación leve.Demora máxima 1 hora.
En el triaje avanzado, y según protocolos establecidos y consensuados en cada Servicio, se puede iniciar rehidratación oral precoz desde el triaje, así como la administración de antitérmico/analgésico si el paciente lo precisa.
(4) PROCESO MÉDICO: SAMPLE
1. Signos y síntomas. La sintomatología dependerá de tres factores: del volumen de agua perdido (déficit), de las alteraciones hidroelectrolíticas y del equilibrio ácido-base que asocie y de la rapidez de la instauración de la pérdida. La anamnesis debe estar dirigida a establecer el grado de pérdida de volumen, el tipo de deshidratación (iso-, hipo- o hipernatrémica), la posibilidad de otras alteraciones electrolíticas (p. ej., síntomas de hipokaliemia), la presencia de acidosis (aliento cetónico) y, si es posible, el diagnóstico etiológico. La guía NICE (Tabla 9-1) establece una serie de síntomas y signos clínicos para valorar el grado de deshidratación (volumen perdido). De cualquier forma, la pérdida aguda de peso es el mejor indicativo de la pérdida de líquido.
2. Alergias a fármacos, alimentos u otras.
3. Medicamentos que toma regularmente el paciente.
4. Patologías previas. Preguntar específicamente por metabolopatías (diabetes enfermedades de depósitos, hipoglucemias…), síndromes malabsortivos crónicos, cirugía abdominal, etc.
5. Lunch: último alimento.
6. Eventos desencadenantes del cuadro (intoxicación alimentaria, escolarización, viajes…)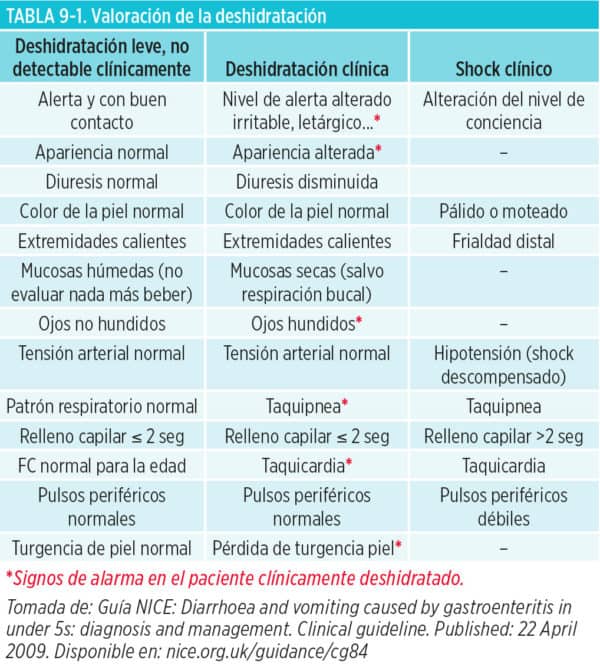
(5) La pérdida aguda de peso junto con los síntomas y signos clínicos de la Guía NICE (Tabla 9-1) nos indicarán la gravedad del cuadro. Los asteriscos rojos (*) indican signos precoces de alarma. De manera general podemos establecer que:
• En la deshidratación leve el pulso es normal o ligeramente aumentado, aparece ligera disminución de la diuresis y sed. En general, las deshidrataciones menores 2% no presentan clínica.
• En la deshidratación severa aparecen progresivamente síntomas y signos de mayor gravedad: pulsos periféricos rápidos, débiles o ausentes; disminución de la presión arterial; oligoanuria; ojos y fontanela hundidos; ausencia de lágrimas; mucosas secas; pérdida turgencia de la piel; relleno capilar retrasado (≥ 3 segundos); frialdad distal, piel moteada; disminución nivel conciencia.
La estimación del déficit es fundamental para no hipo- ni hiper-rehidratar al paciente.
Por otra parte, considerar siempre que en el contexto de gastroenteritis hay pérdida de sodio. Su relación con la pérdida de agua será también responsable de la clínica. En la deshidratación iso e hiponatrémica, las manifestaciones clínicas son debidas a la hipovolemia. Predomina la sequedad de piel y mucosas, palidez, taquipnea, vasoconstricción, frialdad acra, taquicardia y signo del pliegue y la fontanela hundida en los lactantes. En las deshidrataciones hipernatrémicas predominarán síntomas neurológicos: irritabilidad, sed intensa, letargia y debilidad muscular. Si la hipernatremia es intensa aparecen manifestaciones neurológicas más graves, convulsiones, coma y muerte.
(5) La pérdida aguda de peso junto con los síntomas y signos clínicos de la Guía NICE (Tabla 9-1) nos indicarán la gravedad del cuadro. Los asteriscos rojos (*) indican signos precoces de alarma. De manera general podemos establecer que:
• En la deshidratación leve el pulso es normal o ligeramente aumentado, aparece ligera disminución de la diuresis y sed. En general, las deshidrataciones menores 2% no presentan clínica.
• En la deshidratación severa aparecen progresivamente síntomas y signos de mayor gravedad: pulsos periféricos rápidos, débiles o ausentes; disminución de la presión arterial; oligoanuria; ojos y fontanela hundidos; ausencia de lágrimas; mucosas secas; pérdida turgencia de la piel; relleno capilar retrasado (≥ 3 segundos); frialdad distal, piel moteada; disminución nivel conciencia.
La estimación del déficit es fundamental para no hipo- ni hiper-rehidratar al paciente.
Por otra parte, considerar siempre que en el contexto de gastroenteritis hay pérdida de sodio. Su relación con la pérdida de agua será también responsable de la clínica. En la deshidratación iso e hiponatrémica, las manifestaciones clínicas son debidas a la hipovolemia. Predomina la sequedad de piel y mucosas, palidez, taquipnea, vasoconstricción, frialdad acra, taquicardia y signo del pliegue y la fontanela hundida en los lactantes. En las deshidrataciones hipernatrémicas predominarán síntomas neurológicos: irritabilidad, sed intensa, letargia y debilidad muscular. Si la hipernatremia es intensa aparecen manifestaciones neurológicas más graves, convulsiones, coma y muerte.
(6) Las contraindicaciones de la rehidratación oral son:
• Deshidratación grave (> 10%).
• Inestabilidad hemodinámica.
• Sospecha de íleo paralítico.
• Riesgo de aspiración (p. ej., disminución nivel de conciencia).
• Limitación de la absorción intestinal (p. ej., síndrome de Intestino corto).
• Pérdidas importantes > 10 ml/kg/hora
• Existen además unas contraindicaciones relativas, como los vómitos incoercibles, problemas con la técnica o familias poco colaboradoras.
(7) El volumen total de solución de rehidratación oral que debe administrarse dependerá del grado de deshidratación (% de déficit de líquido): 30-50 ml/ kg en la deshidratación leve (3-5%), 50-100 ml/kg en la moderada (5-10%). Si existen vómitos se administrarán pequeñas cantidades cada 3-5 min, aumentando progresivamente el volumen.
En los niños con deshidratación leve no es necesario completar todo el proceso de rehidratación en el Servicio de Urgencias.
Si se comprueba que toleran bien y el estado general es bueno, pueden enviarse a su domicilio. Si durante la fase de rehidratación oral el paciente vomita y está estable, se realizará una pausa hídrica de unos 20 minutos y a continuación se reiniciará la rehidratación oral. Si los vómitos son persistentes, puede administrarse ondansetrón oral (0,15 mg/kg, dosis máxima de 8 mg) antes de reiniciar la rehidratación oral. Este medicamento está contraindicado en los cuadros obstructivos y si existe riesgo de arritmia. Una opción en los niños con vómitos es la administración del volumen necesario de SRO a débito continuo por sonda nasogástrica.
(8) PRUEBAS COMPLEMENTARIAS:
La decisión de realizar analítica en caso de deshidratación no está bien establecida si bien, en ocasiones, ayuda para el manejo terapéutico. Se recomienda en: alteraciones estado mental, deshidratación severa, signos clínicos de hipokalemia, hipernatermia o hiponatremia severa o aquellos en los que se precisa para establecer el diagnóstico.
Se solicitará:
• Bioquímica: iones (sobre todo de Na, K, Cl), osmolaridad y función renal (nitrógeno ureico y creatinina).
• La gasometría venosa:
– pH. La situación más habitual es la acidosis metabólica si bien pueden aparecer otras alteraciones
– HCO3: Algunos estudios apuntan que valores de HCO3 < 17 indican deshidrataciones moderadas-severas.
• Cálculo de Anión GAP:
Anión GAP = Na+ – (Cl– + HCO3 –) = 10 ± 2
– Acidosis metabólica con anión GAP aumentado: son debidas a la acumulación de ácidos no medibles endógenos (lactato en sepsis, betahidroxibutirato en cetoacidosis diabética, ayuno prolongado…) o exógenos (intoxicación por alcoholes).
– Acidosis metabólica con anión GAP normal: son secundarias a pérdidas de bicarbonato, renales o extrarrenales (diarrea aguda).
• Glucemia: en ocasiones aparece hipoglucemia por falta de ingesta. Este dato debe ser tenido en cuenta en el tratamiento.
(9) Rehidratación Intravenosa Rápida (RIR)
La RIR es aplicable en gastroenteritis salvo: deshidratación hipernatrémica (Na+ > 150 mEq/L) o hiponatrémica (Na+ < 130 mEq/L), máxime si son de instauración lenta (> 48 horas), enfermedad previa importante (cardiopatía o nefropatía) o menores de 3 meses. En los pacientes con shock, DH grave o entre 3-6 meses, si bien no se trata de una contraindicación absoluta, se considera más prudente realizar un manejo individualizado. Estos grupos de pacientes no están incluidos en la mayor parte de los estudios publicados y, por lo tanto, no existe suficiente evidencia para recomendarlo.
(9) Rehidratación Intravenosa Rápida (RIR)
La RIR es aplicable en gastroenteritis salvo: deshidratación hipernatrémica (Na+ > 150 mEq/L) o hiponatrémica (Na+ < 130 mEq/L), máxime si son de instauración lenta (> 48 horas), enfermedad previa importante (cardiopatía o nefropatía) o menores de 3 meses. En los pacientes con shock, DH grave o entre 3-6 meses, si bien no se trata de una contraindicación absoluta, se considera más prudente realizar un manejo individualizado. Estos grupos de pacientes no están incluidos en la mayor parte de los estudios publicados y, por lo tanto, no existe suficiente evidencia para recomendarlo.
(10) RIR:
Tipo de suero: suero isotónico (Suero Salino fisiológico 0,9% o Plasmalyte); Volumen: 20 ml/kg/hora (equivale a 2% del déficit cada hora de sueroterapia); Tiempo: 1-4 horas.
Si bien hay numerosos estudios acerca de las ventajas y seguridad de la RIR, no queda establecido claramente ni el volumen ni el tiempo. De cualquier forma, nunca superar el déficit calculado y no se recomienda más de 700 ml/h.
El suero de RIR debe ser una solución isotónica, siendo opcional la asociación de glucosa (2,5-3%) que, según algunos estudios, contribuye a reducir los niveles de cetonemia pero no parece disminuir el riesgo de ingreso.
Controles durante la rehidratación:
• Reevaluar al paciente tras cada hora de RIR para valorar iniciar rehidratación oral en cuanto las condiciones lo permitan.
• Reevaluar periódicamente en la rehidratación oral.
• Vigilar diuresis.
• Valorar signos de sobrecarga de volumen.
Se recomienda realizar un control analítico (iones, glucosa, urea, creatinina, gasometría venosa) en aquellos pacientes con alteraciones relevantes en la analítica basal o evolución clínica desfavorable.
(11) REHIDRATACIÓN CONVENCIONAL:
Se establecerá si está contraindicada la RIR o si persiste la situación de excesivas pérdidas con imposibilidad para la rehidratación oral o deshidratación tras 2-4 horas de RIR.
1. Tipo de suero: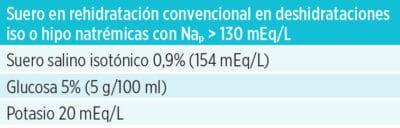
En pacientes con alteraciones electrolíticas severas (Nap < 130 mEq/L o < 150 mEq/L) o crónicas, si bien inicialmente se utilizará SSF 0,9% este deberá ser modificado según las variaciones del Nap.
Antes de añadir el potasio al suero es necesario comprobar que el paciente no presenta hiperK, tiene diuresis y que la función renal es normal.
2. Volumen (NB+ déficit)
Para calcular el ritmo de infusión es necesario conocer:
• Las necesidades basales (NB) de líquidos en 24 horas según la fórmula de Holliday-Segar.
• El déficit de líquidos, que se calcula en función de la pérdida de peso o mediante las escalas de valoración del grado de deshidratación (en caso de haberse establecido previamente una pauta de RIR, el líquido aportado se descontará del deficit).
3. Ritmo de infusión:
El tiempo de reposición del déficit en función de la natremia: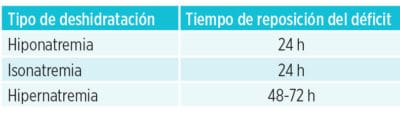
(11) REHIDRATACIÓN CONVENCIONAL:
Se establecerá si está contraindicada la RIR o si persiste la situación de excesivas pérdidas con imposibilidad para la rehidratación oral o deshidratación tras 2-4 horas de RIR.
1. Tipo de suero:
En pacientes con alteraciones electrolíticas severas (Nap < 130 mEq/L o < 150 mEq/L) o crónicas, si bien inicialmente se utilizará SSF 0,9% este deberá ser modificado según las variaciones del Nap.
Antes de añadir el potasio al suero es necesario comprobar que el paciente no presenta hiperK, tiene diuresis y que la función renal es normal.
2. Volumen (NB+ déficit)
Para calcular el ritmo de infusión es necesario conocer:
• Las necesidades basales (NB) de líquidos en 24 horas según la fórmula de Holliday-Segar.
• El déficit de líquidos, que se calcula en función de la pérdida de peso o mediante las escalas de valoración del grado de deshidratación (en caso de haberse establecido previamente una pauta de RIR, el líquido aportado se descontará del deficit).
3. Ritmo de infusión:
El tiempo de reposición del déficit en función de la natremia:
(11) REHIDRATACIÓN CONVENCIONAL:
Se establecerá si está contraindicada la RIR o si persiste la situación de excesivas pérdidas con imposibilidad para la rehidratación oral o deshidratación tras 2-4 horas de RIR.
1. Tipo de suero:
En pacientes con alteraciones electrolíticas severas (Nap < 130 mEq/L o < 150 mEq/L) o crónicas, si bien inicialmente se utilizará SSF 0,9% este deberá ser modificado según las variaciones del Nap.
Antes de añadir el potasio al suero es necesario comprobar que el paciente no presenta hiperK, tiene diuresis y que la función renal es normal.
2. Volumen (NB+ déficit)
Para calcular el ritmo de infusión es necesario conocer:
• Las necesidades basales (NB) de líquidos en 24 horas según la fórmula de Holliday-Segar.
• El déficit de líquidos, que se calcula en función de la pérdida de peso o mediante las escalas de valoración del grado de deshidratación (en caso de haberse establecido previamente una pauta de RIR, el líquido aportado se descontará del deficit).
3. Ritmo de infusión:
El tiempo de reposición del déficit en función de la natremia:
(12) ALTA/INGRESO:
• Criterios de alta:
– Buena tolerancia oral.
– Ausencia de deshidratación o deshidratación leve.
– Estar asegurado un buen cumplimiento terapéutico por parte de la familia.
• Criterios de ingreso:
– Mala evolución clínica/persistencia de la afectación del estado general.
– Fracaso de la tolerancia oral.
– Alto ritmo y volumen de las deposiciones.
– Descompensación de enfermedad de base no tratable en domicilio.
Ayuda
Si desea visualizar el algoritmo completo y está usando un portátil puede ajustar el tamaño clicando en los botones «Ctrl» y «+» o «Ctrl» y «-«.
Se ha creado un PDF con el algoritmo y los textos completos que puede descargarse desde la misma página del algoritmo.